متلازمة هارادا أو مرض vkh أو فوجت-كوياناجي-هارادا هل سمعت من قبل عن هذا المرض؟ كثير من الأمراض تأخذ اسمها من المنطقة التي تصيبها، فنجد التهاب الأغشية السحائية يصيب الأغشية السحائية، وقرحة المعدة مُصيبةً المعدة، ومثل هذه الأمراض يسهل علي غير المتخصص معرفة طبيعتها فور سماع اسمها، ولكن هناك مجموعات أخري من الأمراض التي أطلق عليها مكتشفوها أسماءهم الشخصية، مثل مرض بهجت أو التهابات هاشيموتو أو حثل فوكس.
مثل هذه الأمراض تصيب المستمع للوهلة الأولي بالذهول والاستغراب فطبيعتها غير قابله للتخمين، ويا ويل طالب كلية الطب إذا سُئل في أحد الاختبارات عن حثل فوكس وهو لم يقرأ عنه من قبل، فلو سأله الممتحن عن التهابات القرنية علي سبيل المثال وهو لم يقرأ عن ذلك الموضوع، لأجاب بكلمة من الشرق وكلمة من الغرب لأنه استطاع تحديد مكان المرض من اسمه، أما حثل فوكس فإن لم يقرأ عنه فلا مجال للتخمين، ومثله بالطبع متلازمة هارادا أو مرض vkh فوجت-كوياناجي-هارادا الذي يدور حديثنا عنه في هذا المقال.
نبذة عن مرض vkh
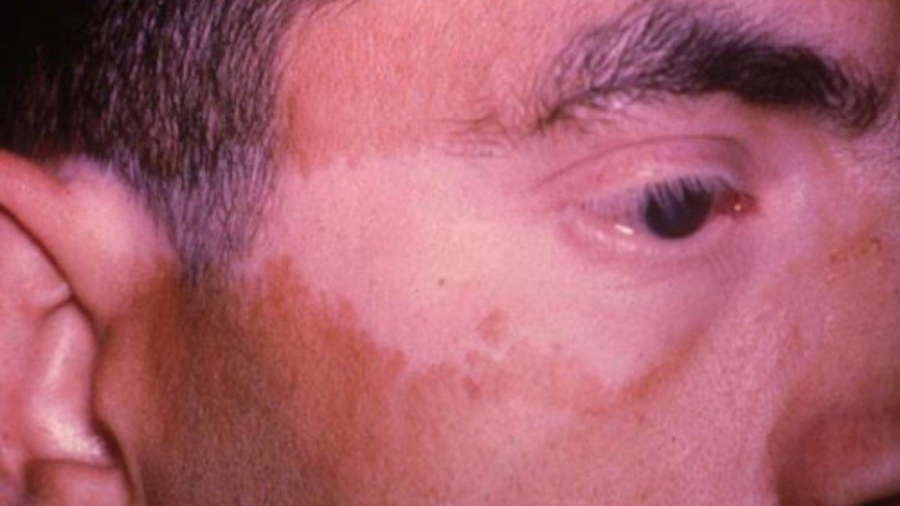
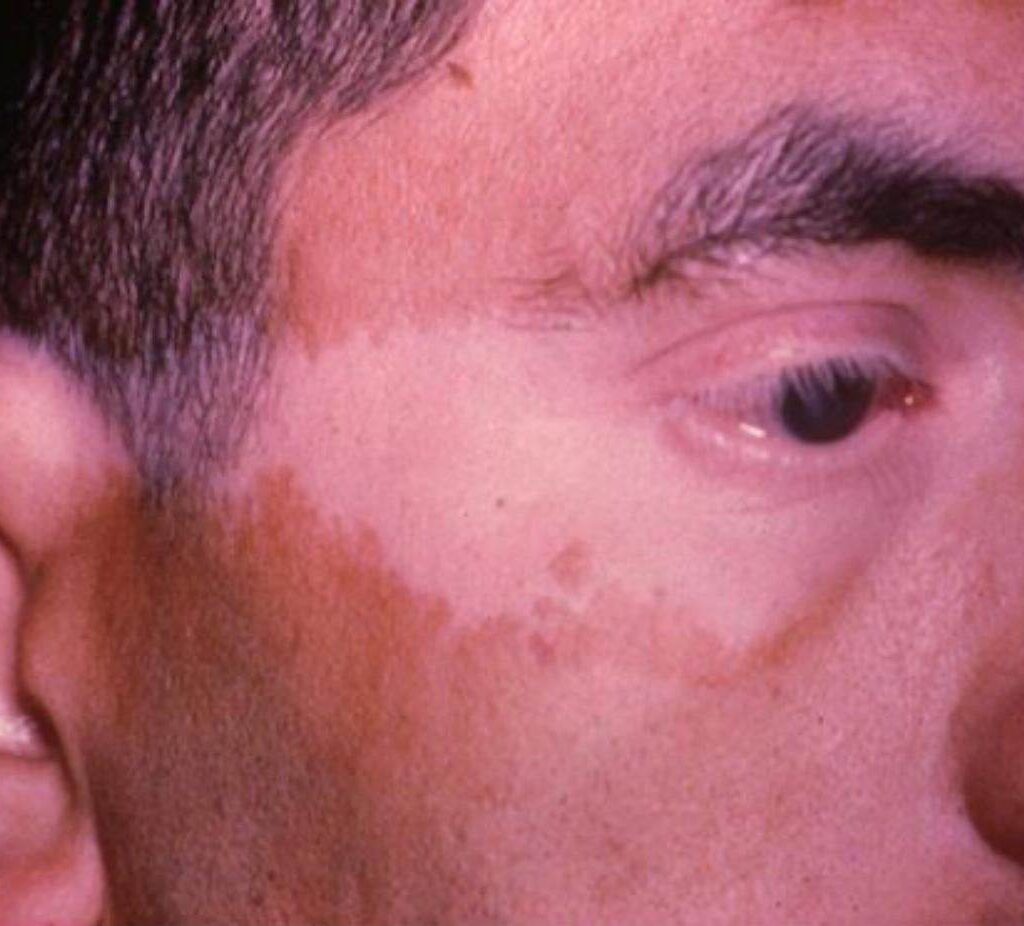
يعرّف مرض vkh فوجت كوياناجي هارادا على أنه التهاب حُبيبي يصيب العنبية كاملة بالعينين معًا -والعنبية هي طبقة داخل العين- ويصحبه انفصال نضحي أو افرازي بالشبكية، وقد يظهر المرض في بدايته علي هيئة التهاب منحصر في الجزء الخلفي من العنبية مع بؤره واحده أو بؤر متعددة من تجمعات السوائل تحت شبكية العين، وقد أو قد لا يصاحب ذلك أعراض خارج العين تتمثل في تهيج الأغشية السحائية مع بقع بيضاء في شعر الرأس وبهاق وقد يشتكي المريض أيضاً من اضطرابات سمعية.
مرض vkh تاريخ اكتشاف
اتفق الباحثون أن أول من دون ملاحظاته عن وجود علاقه بين التهابات في العين وظهور بقع بيضاء في شعر الرأس كان العالم المسلم علي بن عيسي الكحال، وقد ولد الكحال في بغداد سنة ٤٣٠ هجرية وعُرف عنه أنه كان طبيب عيون بارع وله كتاب بعنوان تذكرة الكحالين يتألف من ثلاثة أجزاء، الأول في تشريح العين والثاني في أمراض العين الظاهرة والثالث في أمراض العين الباطنة.
في التاريخ الحديث كان هارادا قد وصف حالة مرضية تتألف من التهاب العنبية الخلفي مع انفصال نضحي بشبكية العين وتزايد ملحوظ لخلايا الدم البيضاء بالسائل النخاعي.
بعد ثلاثة أعوام تقريباً وفي عام ١٩٢٩ وصف كوياناجي ستة حالات تتألف أعراضها المرضية من التهابات قزحية أمامية مزمنة مع بقع بيضاء بالجلد و بؤر من الشعر الأبيض بالرأس والرموش وأخري يتساقط منها شعر الرأس. في ذلك التوقيت أطلق على هذه المجموعة من الأعراض “التهابات عنبيه مصحوبه بالشعر الأبيض والبهاق والصلع وعسر الهضم”.
الا أنه في عام ١٩٤٥ قام برونو وماكفيرسون بدمج ملاحظات فوجت وكوياناجي وهارادا وأطلقت أسماء الثلاثه علي المرض ليصبح الاسم في ذلك التوقيت “متلازمة فوجت– كوياناجي–هارادا أو متلازمة هارادا.
معايير تشخيص متلازمة هارادا
في عام ١٩٧٨ اقترحت الجمعية الأمريكية لالتهابات القزحية معايير تشخيصية محددة، إلا أن هذه المعايير لم تصمد أمام اختبارات ريد وراو التي وصفتها بأنها معايير غير منضبطة.
ولذلك اقترحت ورشة العمل الأولي حول فوجت-كوياناجي-هارادا معاييرًا جديدة أكثر دقة لتشخيص المرض وأطلق علي هذه المعايير “المعايير التشخيصية المدققة لمرض فوجت كوياناجي هارادا”، كما أوصت ورشة العمل بأن يسمي “مرضًا” بدلاً من “متلازمة”.
ويُقسم المرض من خلال المعايير المدققة إلى ثلاث فئات هي:
- مرض فوجت-كوياناجي- هارادا المكتمل.
- مرض فوجت-كوياناجي-هارادا غير المكتمل.
- مرض فوجت-كوياناجي-هارادا المحتمل.
ولكي يعد مرض vkh مكتملًا يجب أن يشتكي المريض بأعراض في العينين ويصاحبها الأعراض العصبية والأعراض الأخرى المتمثلة في تغيرات الجلد أو الشعر أو الصلع.
وقد تكون الأعراض العينية من النوع المبكر أو النوع المتأخر، وهذا سنناقشه لاحقاً في نفس المقال.
أما مرض vkh غير المكتمل فيحضر المريض بنفس الأعراض العينية ويصاحبها واحد من اثنين، إما أعراض الجهاز العصبي أو الأعراض الأخرى في الجلد والشعر.
النوع الثالث هو النوع المحتمل والذي يحضر المريض فيه بالأعراض العينية فحسب.
معدلات انتشار مرض vkh
تختلف معدلات انتشار مرض فوجت كوياناجي هارادا من مكان لآخر حول العالم، إذ تبلغ نسبة الإصابة بمرض vkh في اليابان حوالي 6.7% من إجمالي حالات الالتهابات القزحية، بينما تنخفض هذه النسبة في الولايات المتحدة لتصل إلى 1-4% من إجمالي حالات الالتهابات القزحية.
وتشير الدراسات التي أجريت علي المرضي بالولايات المتحدة أن توزيع المرض على الأعراق يختلف باختلاف درجة تصبغ البشرة حيث ترتفع نسب الإصابة بين المرضي ذوي الأصول الآسيوية والإسبانية والهنود.
وتشير معظم الدراسات أن النساء أكثر عرضة للإصابة بهذا المرض مقارنة بالرجال، لكن المفارقة أن الدراسات القادمه من اليابان لا تتفق مع ذلك.
يصيب مرض vkh البالغين بين العقدين الثاني والخامس من العمر، ولكن قد يصاب الأطفال بالمرض أيضًا.
وصف متلازمة هارادا
وصف فوجت كوياناجي هارادا إلى أربعة مراحل غالباً ما تتأثر بالمدة الزمنية:
- المرحلة البادرية
- مرحلة الالتهابات العنبية الحادة
- مرحلة الالتهابات العنبية المزمنة
- المرحلة المزمنة المتكررة
- المرحلة البادرية
المرحلة البادرية من متلازمة هارادا
تتضمن المرحلة البادرية أعراضًا غير مختصة بمرض محدد تشبه أعراض العدوي الفيروسية، وتستمر هذه المرحلة لعدة أيام يعاني خلالها المريض من صداع، وغثيان ورغبة في التقيؤ، ودوار وأحيانًا ارتفاع في درجة الحرارة، أو آلام حول العين وقد يتبع هذه الأعراض حساسية للضوء وكثرة في إفراز الدموع.
تتمثل علامات تأثر الجهاز العصبي في التهاب العصب البصري وحدوث شلل بالأعصاب الدماغية، ويسفر تحليل السائل الشوكي عن زيادة ملحوظة في كرات الدم البيضاء.
مرحلة الالتهابات العنبية الحادة
تأتي هذه المرحلة مباشرة بعد المرحلة البادرية، ويشتكي المريض من عدم وضوح في الرؤية في العينين، قد تصاب عين أولاً ثم تتبعها العين الثانية بعد أيام. ويُظهر الفحص الدقيق للعين التهابات عنبيه خلفية مكونة من تغلظ في طبقة المشيمية وارتفاع مستوي نسيجي الشبكية والمشيمية حول العصب البصري، وظهور عدة بؤر منفصلة تتجمع فيها السوائل تحت شبكية العين، وكذلك احتقان ووذمة العصب البصري.
في نهاية المرحلة الحادة يتحول الالتهاب من مجرد بؤر منفصلة إلي التهاب منتشر يشمل النسيج بالكامل ويمتد إلي الجزء الأمامي من العين لتظهر خلايا التهابية بالخزانة الأمامية للعين، وقد توجد رواسب دهنية علي سطح القرنية الخلفي ولكنها أقل ظهورًا، كما تظهر عقيدات دقيقة علي سطح القزحية وحافتها.
الجدير بالذكر أن أعراض الجزء الأمامي من العين تظهر بصورة أكثر تكراراً في المرحلة المزمنة المتكررة أكثر من ظهورها في المرحلة الحادة.
يؤدي تراكم الرواسب الالتهابية في الجسم الهدبي بالعين إلي تحرك جهاز القزحية إلي الأمام ما قد يصيب بمياه زرقاء حادة أو انفصال بمشيمية العين، وتظهر هذه التغيرات في العينين والأقل حدوثاً هو ظهورها في عين واحدة.
مرحلة الالتهابات المزمنة من مرض vkh
ينتقل المريض إلي هذه المرحلة بعد عدة أسابيع من المرحلة الحادة، ويطلق عليها أيضاً “مرحلة النقاهة”، وتتميز هذه المرحلة بظهور البهاق، بقع بيضاء بالشعر وتراجع معدل تصبغ مشيمية العين.
هناك علامتان مهمتان يبحث عنهما الأطباء في هذه المرحلة، هما علامة سوجيورا وعلامة أونو.
أما علامة سوجيورا فتتمثل في غياب التحبب حول حوف القرنية، وعلامة أونو فتتمثل في غياب التحبب في الشبكية التربيقية (وهي المنطقة المسؤولة عن تصريف السائل المائي في العين).
يحدث غياب التحبب في مشيمية العين بعد عدة أشهر من الالتهابات العنبية، ويؤدي إلي المشهد المعروف ببهتان قرص العصب البصري مع لون أحمر-برتقالي ساطع للمشيمية، ويعرف هذا المنظر بتوهج غروب الشمس بالشبكية.
في المنطقة المحيطة بقرص العصب البصري يحدث غياب واضح للحبيبات، وقد تظهر مناطق صفراء واضحة الحدود من الضمور في الشبكية والمشيمية أغلبها في الأطراف السفلية لشبكية العين. تستمر مرحلة الالتهابات المزمنة لعدة شهور.
مرحلة الالتهابات المزمنة المتكررة
تتميز هذه المرحلة بالتهابات كامنة في كل أجزاء العنبية، مع هجمات حادة متكررة من الالتهابات الحبيبية في الجزء الأمامي من العنبية.
التهابات الجزء الخلفي من العنبية وانفصال الشبكية لا تُري بصوره متكررة في هذه المرحلة. قد تكون التهابات العنبية في هذه المرحلة مقاومة للاسترويدات الموضعية والجهازية، كما تُري عقيدات علي سطح القزحية.
الخطر الأكثر تدميرًا للإبصار في هذه المرحلة يتمثل في تكون أغشية دموية تحت شبكية العين، وتكون المياه البيضاء، أو المياه الزرقاء أو حدوث التصاقات خلفية بقزحية العين.
الفحوصات اللازمة لتشخيص مرض vkh
يستطيع معظم الأطباء المتخصصين تشخيص المرض عينيًا في حالة حضور المريض بأعراض داخل العين وخارجها، أما إذا حضر المريض بأعراض عينية فقط فيلزم في هذه الحالة تصوير قاع العين باستخدام صبغة الفلورسين، وقد يكون من المفيد أيضًا استخدام صبغة الإندوثياناين الخضراء لتقييم مدي الالتهاب الذي يصيب مشيمية العين.
في حالة وجود عتامات لا تسمح بتصوير قاع العين، مثل التصاقات القزحية وبالإضافة إلي التصوير بالصبغة أو الموجات فوق الصوتية، يمكن أيضاً استخدام التصوير بالأشعة المقطعية لتقييم انفصال الشبكية أو وجود سائل تحت الشبكية.
لا تستخدم الأشعة المقطعية للتشخيص فحسب بل يمكن استخدامها أيضًا لمتابعة استجابة المريض للعلاج من خلال قياس كمية السائل الموجود تحت الشبكية والتي ينبغي أن بقل باستمرار حتي بتلاشي تمامًا كاستجابة للعلاج.
البذل القطني
علي الرغم آن هذا الاختبار غير ضروري حينما يحضر المريض بأعراض داخل وخارج العين. إلا أنه يمكن أن يساعد في التشخيص لدي الحالات غير النمطية.
تظهر أبحاث أونو أن 80% من الحالات يظهر لديها زيادة ملحوظة في كرات الدم البيضاء بالسائل الشوكي في الأسبوع الأول من ظهور التهابات العنبية، وأن 97% يظهر لديهم هذه الزيادة في الأسبوع الثالث من ظهور الالتهابات، وتعتبر هذه الزيادة مؤقتة وتختفي في الأسبوع الثامن حتي في الحالات التي تتكرر لديها الالتهابات.
الأمراض المشابهة لمتلازمة هارادا
تتضمن قائمة الأمراض المشابهة لمرض vkh فوجت-كوياناجي-هارادا الأمراض التالية:
- التهاب العين التعاطفي
- متلازمة التدفق العنبي
- التهاب المتصلبة الخلفي
- APMPPE
- الساركويد
علاج متلازمة هارادا
يعتبر العلاج المكثف بالاستيرويدات (الكورتيزون) متبوعًا بالانسحاب البطيء علاجًا مقبولًا للسيطرة علي الالتهابات الداخلية بالعين ومنع حدوث مضاعفات متعلقة بالتهابات العين.
يعتبر هذا العلاج فعالاً في منع تطور الحالة للمرحلة المزمنة، كما يقلل من حدة الأعراض التي تظهر خارج العين. وتشير الدراسات أن الارتجاع في الالتهابات ربما يشير إلى انسحاب سريع من الكورتيزون.
من مشاكل هذا الارتجاع أنه مقاوم للكورتيزون وتتطلب الحالات تحت هذه الظروف علاجًا بالعقاقير المُسممة للخلايا أو المثبطة للمناعة.
بعضحالات فوجت-كوياناجي-هارادا تتطلب حقن الكورتيزون تحت محفظة تينون بالعين أو حقن الكوتيزون مستمر الإفراز من أجل تقليل الاعتماد على أقراص الكورتيزون الجهازية. كما يستخدم عقار السايكلوسبورين بجرعات يحددها الطبيب في الحالات التي تظهر ممانعة شديدة للكورتيزون أو في الحالات التي تظهر مضاعفات لا يتحملها المريض للاستخدام طويل الأجل للكورتيزون.
تستخدم مؤخرًا الأدوية البيولوجية مثل الريتوكسيماب للسيطرة على مرض فوجت-كوياناجي-هارادا.
مضاعفات فوجت-كوياناجي-هارادا
طبقاً لدراسة أجريت في معهد دوهيني بالولايات المتحدة الأمريكية فإنه علي الأقل تظهر مضاعفة واحدة لدي 51% من المرضي الذين يتم تشخيصهم بالمرض، وتتوزع نسب المضاعفات كالتالي:
- تكون المياه البيضاء لدي 42% من الحالات
- ظهور المياه الزرقاء في 27% من الحالات
- تكون الغشاء المشيمي دالموي تحت الشبكية في 6% من الحالات
ومن المتفق عليه أنه لا ينبغي إجراء عملية المياه البيضاء في هذه الحالات فور تشخيصها، وإنما يجب الانتظار حتي يتم علاج الالتهابات وتختفي تمامًا، عندها يمكن إجراء عملية المياه البيضاء وزراعة عدسة بالعين لكي تستعاد الرؤية، وفي الحالات التي تعاني من عتامات بالجسم الزجاجي، فيمكن إجراء عملية استئصال الجسم الزجاجي في نفس التوقيت مع عملية إزالة المياه البيضاء، إذ لن تكون إزالة المياه البيضاء وزراعة العدسة وحدها في هذه الحالة كافية لاستعادة الرؤية وإنما يجب إزالة الجسم الزجاجي التالف أيضًا.
ما هو مصير المريض؟
لا تعاني الحالات التي يتم تشخيصها في مراحل مبكرة، وتخضع للعلاج بجرعات كبيرة من الكورتيزون مع انسحاب من مشاكل في البصر، إذ إن ثُلثي هؤلاء المرضي يحافظون علي حدة إبصار ٢٠/٤٠ أو أفضل، ويتطلب معظم المرضي علاجًا يتراوح من ٤ إلى ٦ شهور.
المراجع
[1] Wilkinson, C. P., Hinton, D. R., Sadda, S. R., & Wiedemann, P. (2017, May 31). Ryan’s Retina: 3 Volume Set (6th ed., Vol. 2). Elsevier.
[2] Pattison EM. Uveomeningeocephalitic syndrome (Vogt – Koyanagi – Harada) Arch Neurol 1965; 12:197-205.
[3] https://en.wikipedia.org/wiki/Ali_ibn_Isa_al-Kahhal
[4] Bruno MG, McPherson SD Jr. Harada’s disease. Am I Ophthalmol 1949; 32:513-22.
[5] Read RW, Holland GN, Rao NA, Tabbara KF, Ohno S, Arellanes-Garcia L, Pivetti-Pezzi P, Tessler HH, Usui M. Revised diagnostic criteria for Vogt-Koyanagi-Harada disease: report of an international committee on nomenclature. Am J Ophthalmol. 2001 May;131(5):647-52.
[6] huidziekten.nl/zakboek/dermatosen/vtxt/VogtKoyanaghi